| Лечение туннельного синдрома | Цена, руб |
|---|---|
| Блокада карпального канала | 2 500 |
| Рассечение карпальной связки | 25 000 |
| Эндоскопическое рассечение карпальной связки | 40 000 |
| Проводниковая анестезия | 3 000 |
| Перевязка, снятие швов | 1000 |
перевод оригинальной статьи Carpal Tunnel Release with Limited Visualization. C. Panciera, P. Panciera
Введение и история
В настоящее время мы используем хирургическую методику невролиза срединного нерва, которая была разработана для максимального уменьшения анатомических повреждений, которые могут быть нанесены кисти во время операции по поводу синдрома запястного канала. Этот метод является одновременно надежным и эффективным и дает более чем удовлетворительные результаты. Кожный разрез является модификацией разреза, предложенного кульманом-Тубианалисфранком [1] (рис. 28.1) в 1978 году, которая проходила зигзагообразно, длиной примерно 11 см (7 см проксимально к дистальной поперечной складке запястья и 4 см дистально). Мы использовали этот тип разреза в течение нескольких лет; и постепенно укоротили его как дистально, так и проксимально.
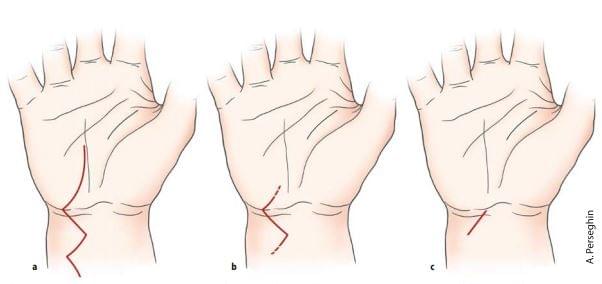
рис. 28.1 - а. Кожный разрез, предложенный Kuhlmann-Tubiana-Lisfranc (KTL). b. Прогрессивное упрощение разреза, предложенное KTL. c. Фактический разрез.
Наша “экспериментальная хирургическая эволюция” постоянно поддерживалась положительным опытом и результатами как с клинической, так и с точки зрения удовлетворенности пациентов [2]. Фактический разрез составляет около 2 см в длину и расположен на запястье, не распространяясь на кожу ладонной поверхности (разрез удлиняется только в случаях синовэктомии). За последние 15 лет мы изучили более 20 000 случаев.
Описание Техники
Предоперационная подготовка
Эта операция обычно выполняется в условиях дневного стационара и только одним хирургом. Хирург также проводит местную анестезию, за исключением редких случаев, таких как дети или пациенты с психиатрическими заболеваниями. Гемостаз достигается путем установки пневматического жгута на плече пациента, он раздувается до тех пор, пока давление не станет примерно на 50 мм.рт.ст. выше систолического артериального давления пациента. Инструменты, необходимые для выполнения этой хирургической операции: скальпель, прямые ножницы с тупыми точками, хирургический пинцет, ретрактор Фарабефа, аутостатический ретрактор, хирургические иглы и кожный шовный материал. Пациент входит в предоперационную зону, и переодевается в одноразовую одежду. После того, как пациент тщательно вымыл руки и лег на операционный стол, хирург отмечает линию кожного разреза на запястье хирургическим маркером.
Анестезия
Операция проводится под местной анестезией. В область запястья и ладонь вводят 10мл Мепивакаина 1% в зоне, соответствующей предварительно размеченной линии кожного разреза и дистально, на уровне поперечной ладонной связки (рис. 28.2 а, б). Разрез делают длиной 2 см, начиная с угла, образованного пересечением срединной линии предплечья и дистальной поперечной складки запястья, далее проксимально в локтевую сторону (рис. 28.3).
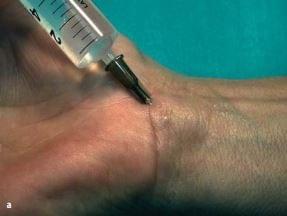
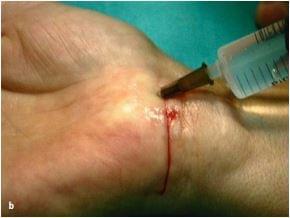
рис. 28.2 а, b
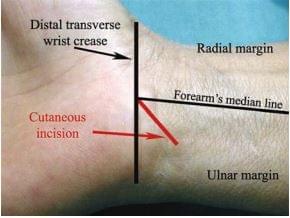
рис. 28.3
Хирургическая техника
Кожа рассечена (рис. 28.4) и с помощью аутостатического ретрактора ее края разводятся так, чтобы была видна поверхностная фасция. Далее располагается длинная ладонная мышца (около 20% случаев этой мышцы нет); она обнаруживается непосредственно под кожей и поверхностной фасцией (рис. 28.5).
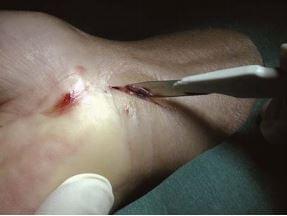
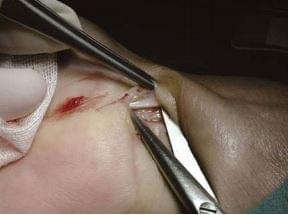
рис. 28.4 рис. 28.5
Хирург находится на очень важном анатомическом ориентире, так как на локтевой границе этого сухожилия есть зона фасции, которая должна быть рассечена для доступа к карпальному каналу. Край лучевой границы находится там, где расположена ладонная кожная ветвь срединного нерва, поэтому эту область необходимо защищать. На локтевой границе сухожилия длинной ладонной мышцы поверхностная фасция приподнимается с помощью хирургического пинцета (рис. 28.6).
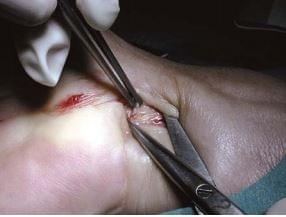
рис. 28.6
Ткани приподнимаются с помощью ножниц, тщательно отделяя эту оболочку от ее основной ткани в продольном направлении. Изменение цвета тканей от жемчужно-белого до прозрачно-желтого позволяет хирургу узнать, что он вышел за пределы фасции и входят в карпальный канал. Это отверстие проксимально и дистально удлиняется на несколько миллиметров вдоль фасции, всегда отделяя ее сверху и снизу с помощью тупоконечных ножниц (рис. 28.7).
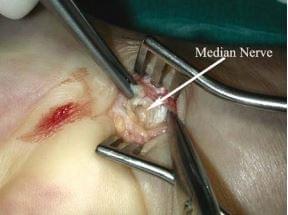
рис. 28.7
Необходимо выполнить несколько последовательных хирургических манипуляций, прежде чем приступить к операции непосредственного рассечения карпальной связки:
1. Хирург должен проверить через фасциальное отверстие наличие и расположение срединного нерва, который является самой поверхностной структурой и имеет желтоватый цвет.
2. Острием ножниц хирург должен создать пространство на дистальной поперечной складке запястья между поверхностной и глубокой фасцией так, чтобы можно было ввести ретрактор Фарабефа.
3. Запястье пациента располагается в легком разгибании (гиперэкстензии) и удерживается в этом положении, свернутым стерильным валиком под тыльной стороной запястья.
4. С помощью ретрактора Фарабефа кожа и подкожные структуры приподнимаются и отделены от нижележащей фасции (рис. 28.8). В этот момент, последние несколько миллиметров фасции рассекаются, как и поперечная ладонная связка запястья (рис. 28.9). Это самая фундаментальная часть операции. Рассечение поперечной запястной связки должно быть выполнено самым деликатным образом в градуированных шагах.
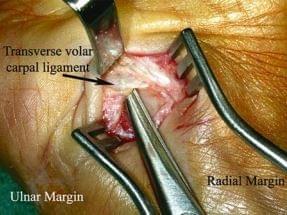
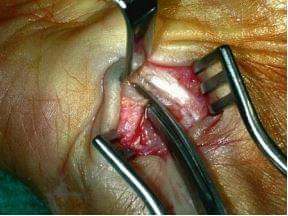
рис. 28.8 рис. 28.9
5. Связка рассекается по линии, которая лежит параллельной срединному нерву. Прежде чем начать рассечение, важно точно определить расположение краев нерва, которые должны соответствовать прямой линии вдоль радиальной границы четвертого луча кисти, примерно на 1 см медиальнее средней линии запястья и кисти.
Как уже отмечалось, карпальный канал, видимый из сагиттального разреза, имеет форму песочных часов, причем его самая узкая зона соответствует центральной части поперечной ладонной связки. Очевидно, что, когда у пациента присутствуют симптомы, сухожилия и срединный нерв, которые содержатся в самом узкой части канала сдавливаются. Сужение может быть настолько выраженным, что это не позволяет поместить какой-либо инструмент под связку для защиты нерва от повреждения во время эндоскопичеких операций. В этих самых тяжелых случаях, которые на самом деле происходят довольно часто (как мы убедились на собственном опыте) мы считаем слишком рискованным рассекать связку методами, которые требуют введения любого типа инструмента (например: расширители, канюли или троакар. Это может вызвать травму срединного нерва.
Мы используем методику, которая позволяет рассечь связку во всех случаях, без риска повредить срединный нерв. Для того чтобы это сделать мы используем некоторые отточенные хирургические приемы.
1. Как в начале, так и во время каждого последующего этапа рассечения связки (см. № 2) перед “рассечением" мы деликатно отделяем связку от окружающих ее структур с помощью тупоконечных ножниц. Далее ножницы вводятся в сформированное отверстие не более чем на 2мм. Это можно сделать в любом случае, даже если связка очень плотная и напряженная.
2. Используя те же ножницы, мы пересекаем связку, постепенно, медленно продвигаясб=ь вперед на 2 мм.
3. Для лучшей визуализации срединного нерва в канале используем расширитель Фарабефа, постоянно перемещая его дистальнее по мере рассечения вязки (рис. 28.10). Использование аутостатического ретрактора является обязательным, особенно в тех случаях, когда у пациента выражен слой жировой ткани. Связку рассекают до тех пор, пока канал полностью не раскроется (рис. 28.11) и ножницы можно ввести в него без какого-либо препятствия (сопротивления) (рис. 28.12). Рассечение никогда не должно продолжаться за ее дистальный край, потому что сразу после этой линии лежит поверхностная ладонная артериальная дуга.
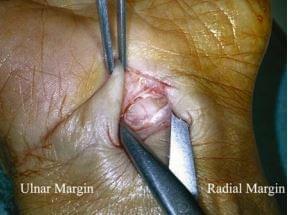
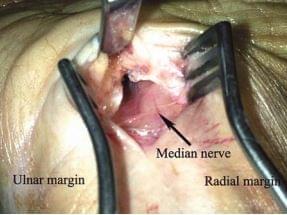
рис. 28.11 рис. 28.12
4. На самом деле рассечение связки должно проходить только под визуальным контролем для его проксимальной и средней части; а ее дистальная часть – «слепо» тактильно посредством ножниц.
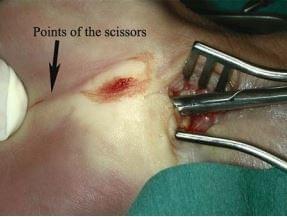
рис. 28.12
Внимание: очень важно помнить, что даже в опытных руках, если вы не проверяете
себя каждый раз, когда продвигаетесь дистально, то можно в конечном итоге пойти в неправильном направлении при разрезании связки. Если хирург не внимателен в вопросах проверки направления рассечения, он могет “быть уверен”, что находится в запястном канале, но вместо этого он находятся в канале Гийона, который находится всего лишь в 2мм. Если хирург не осознает этого сразу, он рискует повредить локтевой нерв. Поэтому, прежде чем приступить при декомпрессии срединного нерва, врач должен убедиться, что он находится в правильном анатомическом пространстве.
Следует заподозрить, что хирург находятся не в карпальном канале, если видит синеватую структуру (локтевая артерия), а не желтоватую (срединный нерв) в нижней части фасциальное отверстие. Однако, если хирург сомневается, мы советуем продлить ладонный доступ на 1 см, превращая его из прямого разреза в L-образный (рис. 28.13). Мы советуем это продление доступа при использовании нашей техники, по крайней мере для начинающих хирургов, чтобы быть уверенным в безопасности манипуляций.
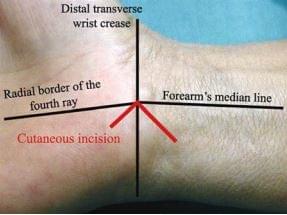
рис. 28.13
Показания – Противопоказания
При постановке диагноза синдрома карпального канала мы основываемся на клинических и объективных и субъективных научных данных: положительное заключение электромиографии не является обязательным для постановки диагноза. Показания для операции определяются в зависимости от тяжести заболевания.
Мы опираемся на симптомы («раздражение» нерва, парестезия или паралич, и / или дефицит функции кисти), продолжительность этих симптомов, давность заболевания, возраст пациента и их физиологические (беременность) или патологические состояния (сахарный диабет, ревматоидный артрит и др.). На начальных этапах этой патологии («раздражение» нерва) мы используем консервативную терапию такую как: покой, применение местных анестетиков / инъекции кортикостероидов, противовоспалительные препараты и / или физиотерапия. Если симптомы не регрессируют в течение 1 -2 месяцев, мы предлагаем хирургическое вмешательство, особенно если пациент жалуется, на выраженные ночные боли и парестезии (по нашему мнению, эти симптомы указывают на необходимость хирургического вмешательства).
В самых тяжелых случаях мы сразу предлагаем операцию (в случаях, когда имеется ограничение в функции кисти или у пациента нарушена или полностью утрачена чувствительность пальцев), независимо от возраст пациента (мы оперировали пациентов в возрасте от 14 до 96 лет и 6-летнего ребенка, который страдает синдромом Вейля-Маршесани). Мы считаем, что противопоказаний для использования нашей методики нет. Эта методика может быть использована даже в тех случаях, когда у пациента есть довольно серьезные патологии. Очевидно, что в особых случаях мы соблюдаем крайнюю осторожность при введении анестезии под наблюдением анестезиолога.
Осложнения
Мы исследовали различные группы пациентов, которые сформированы нашими 20,000 оперированными больными. Таким образом, мы провели повторную оценку 1 802 пациентов, из которых 1 577 были женщинами и 225 мужчинами со средним возрастом 52 года; они обследовались в среднем через 65 месяцев после операции (24 -126 месяцев). Мы разделили случаи с общими и местными осложнения как с ранним, так и с поздним началом симптомов. Непосредственные местные осложнения, в том числе травмы сосудов и нервов во время операции, которые сразу же были устранены. В случаях повреждения нерва, пациент тут же сообщал об ощущении удара током, мы продлевали разрез и устраняли возможные повреждения.
Сосудистые травмы: у нас было три случая, когда была частично повреждена локтевая артерии (0,016%), и 48 случаев повреждения поверхностной ладонной дуги (2,7%), которые проявлялись кровотечением после снятия пневмо жгута. В этих случаях мы выполняли сосудистый шов и гермеично зашивали кожу. Сказав пациенту, о возможном появлении гематомы, которая исчезнет в течение нескольких недель. Гематомы всегда рассасываются в течение 2-3 недель, не вызывая остаточных осложнений. Этим пациентам было рекомендовано мобилизовать кисть в течение 2 недель после поерации.
Травмы нерва: срединный нерв был частично поврежден в одном из наших случаев хирургом практикантом. Нерв был немедленно восстановлен вдоль границы локтевой кости. У нас было два случая (0,11%), когда мы пропустили повреждение тенарной моторной ветви срединного нерва, в результате которого пациент пожаловался на ограничении приведения большого пальца. Чаще, (27 (1,5 %) случаев из 1800 пациентов) происходила травма общепальцевого нерва, второй третий пальцы (22 случая) и большой палец (5 случаев). Эти повреждения были немедленно устранены у 23 пациентов (85,2% случаев). Все эти случаи имели положительный конечный результат.
Результаты
В 1710 случаях (95%) эта хирургическая техника быстро и полностью устранила боль и парестезию кисти пациента. В 1620 случаях (90%) были устранены функциональный дефицит кисти, увеличилась сила хвата. Чувствительность кисти и пальцев была полностью восстановлена в 973 случаях (54%); но в 793 случаях (44%) сообщалось о легкой степени гипестезии и в 36 случаях гиперестезии (2%). Вероятно, это связано с тяжестью и длительностью заболевания до операции. Почти в половине прооперированных случаев объем мышц тенара увеличился, но полностью так и не восстановился. Оппозиция большого пальца оставалась неизменной во всех прооперированных случаях. Только в 23 случаях (1%) операция оказалась безуспешной в разрешении остаточной боли и парестезии в кисти. В 1715 случаях (95%) пациенты сообщили что они получили полностью удовлетворительные результаты от операции.
Выводы
Мы считаем, что эта хирургическая техника является:
Простой: операцию можно выполнить под местной анестезией, за 5-10 мин, одним только хирургом.
Экономичной: никакие спциальные дорогие инструменты не нужны;
Пациент вернется к работе через 2-3 недели.
Малотравматичный и безопасный: осложнения очень редки.
Эффективный: он дает очень хорошие результаты в большом проценте случаев.

| Анатомия запястного канала | К списку статей | Гигромы запястья |
