| Лечение туннельного синдрома | Цена, руб |
|---|---|
| Блокада карпального канала | 3 000 |
| Рассечение карпальной связки | 35 000 |
| Эндоскопическое рассечение карпальной связки | 50 000 |
| Проводниковая анестезия | 3 000 |
| Перевязка, снятие швов | 1000 |
Запястный канал — это плотный фиброзно-костный туннель, стенками которого являются кости запястья и запястная связка = карпальная связка (в зарубежной литературе в основном используется понятие «удерживатель сухожилий сгибателей»). Костные структуры запястного канала образуют дугу, ограниченную четырьмя костными выступами:
- проксимально — грушевидной кости и бугорком ладьевидной кости
- дистально — крючком крючковидной кости и бугорком кости трапеции.
Самым верхним слоем проходит сухожилие длинной ладонной мышцы, вплетаясь в удерживатель сгибателей (карпальную связку) и далее соединяется с ладонной фасцией. Глубже ладонной фасции находится плотная карпальная связка, которая образует верхнюю границу запястного канала, также называемую поперечной запястной связкой. Удерживатель сгибателей и поперечная запястная связка считаются многими авторами синонимами [1-3]. Анатомическая граница карпальной связки проходит от дистального края лучевой кости до проксимального края третьей пястной кости. Связка прочно прикрепляется к крючку крючковидной и грушевидной костям на локтевой (медиальной) стороне запястного канала и бугорку кости трапеции, и дистальному полюсу ладьевидной кости на радиальной (латеральной) стороне запястного канала. Карпальную связку можно разделить на три части:
- проксимальная часть является прямым продолжением глубокой фасции предплечья.
- средняя часть запястной связки представляет собой центральную часть удерживателя сгибателей.
- Дистальная часть сплетается с ладонным апоневрозом между мышцами тенара и гипотенара [4] (рис. 2.1).
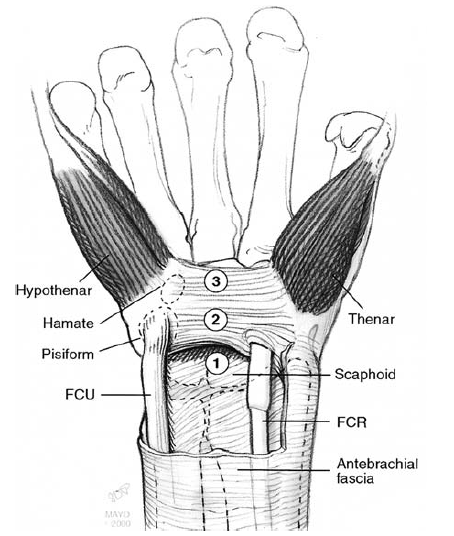
рис 2.1
Хотя, запястный канал, по-видимому, тесно соседствует с отделом сухожилий сгибателей предплечья проксимально и средним ладонным пространством кисти дистально, он ведет себя как закрытый отсек и поддерживает свои собственные уровни давления тканевой жидкости [5]. В продольном отделе запястного канала самое узкое его место (приблизительно у крючка крючковидной кости) со средней шириной 20 мм, расширяясь до 25 мм на его проксимальном и дистальном краях (по типу песочных часов). Поперечная запястная связка наиболее толстая на уровне ее прикрепления к крючку крючковидной кости и бугорку кости трапеции, как раз на уровне самой узкой запястного канала. Радиальная (латеральная) сторона карпальной связки расщепляется, образуя отдельный туннель для сухожилия сгибателя лучевого сгибателя кисти, образуя тем самым ее поверхностный и глубокий слой (рис. 2.2). Этот туннель непрерывно связан с фиброзно-костным туннелем сухожилия лучевого сгибателя кисти, который формируется перед дистальным полюсом ладьевидной кости и продолжается ниже дорсально до трапециевидного гребня.
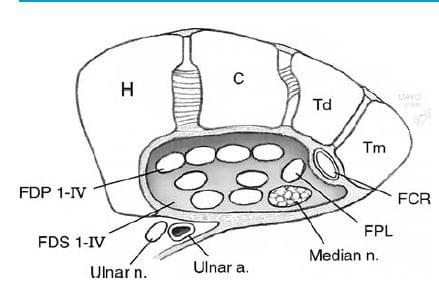
рис 2.2
Основным содержимым запястного канала является срединный нерв, обычно сопровождаемый срединной артерией, и девять сухожилий сгибателей пальцев. Срединный нерв образуется ветвями (соединенных в области ключицы) из корешков спинного мозга С5 — Тh1. Проходит дистально в предплечье между поверхностными и глубокими мышцами сгибателями пальцев. В дистальном отделе предплечья срединный нерв становится более поверхностным, проходя между сухожилиями поверхностных сгибателей пальцев и лучевым сгибателем кисти. Приблизительно на 5 см проксимальнее складки запястья, отходит ладонная кожная ветвь срединного нерва. Она проходит параллельно срединному нерву на протяжении 1,6 -2,5 см, а затем проходит отдельно под фасцией предплечья между сухожилиями ладонной мышцы и лучевым сгибателем запястья [6, 7]. Ладонная кожная ветвь срединного нерва затем проникает в глубокую фасцию предплечья, располагаясь над запястной связкой, приблизительно на 0,8 см проксимальнее последней. Затем она делится на одну лучевую и одну или несколько локтевых ветвей, которые иннервируют кожу ладонной поверхности проксимального отдела кисти. После выхода из запястного канала срединный нерв делится на шесть концевых ветвей. Есть три ветви общепальцевых нервов:
- первый общепальцевой нерв — лучевая и локтевая ветви пальцевых нервов большого пальцу и лучевая ветвь пальцевого нерва указательного пальца. Они могут выходить из срединного нерва как общий пальцевой нерв.
- второй общий пальцевой нерв делится для формирования локтевого ветви пальцевого нерва указательного пальца и лучевого ветви пальцевой нерва среднего пальца,
- третий общий пальцевой нерв делится для формирования локтевого ветви пальцевого нерва среднего пальца и лучевой ветви пальцевого нерва безымянного пальца.
Первая червеобразная мышца иннервируется двигательными ветвями, идущими от лучевого пальцевого нерва указательного пальца; вторая червеобразная мышца иннервируется двигательными ветвями, идущими от второго общего пальцевого нерва.
Точка выхода возвратной двигательной ветви от срединного нерва может изменяться по отношению к дистальному краю поперечной запястной связки. Часто (46%) возвратная двигательная ветвь ретроградно направляется к мышце тенара после выхода из карпального канала, который обозначен как экстралигаментный (рис. 2.3). Реже (31%) возвратная двигательная ветвь отходит от срединного нерва через дистальный край запястной связки, в пределах запястного канала, достигая мышц тенара, по схеме, которая называется сублигаментной. Реже всего (23%) эта двигательная ветвь отходит от срединного нерва в пределах запястного канала и, по-видимому, перфорирует связку по ходу ее к мышцам тенара, вследствие чего называется транслигаментной [8].
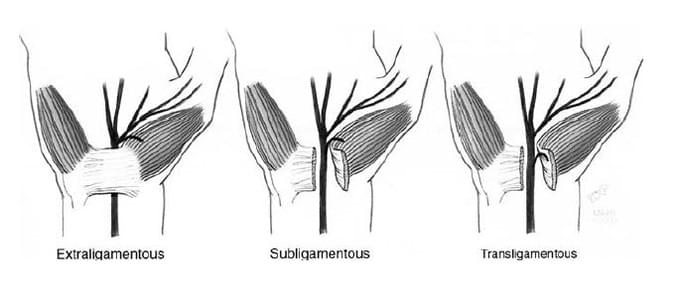
рис 2.3
Мышцы девяти сгибательных сухожилий, которые проходят через запястный канал, берут начало от медиального надмыщелка плечевой кости, передней части лучевой кости, локтевой кости и межкостной мембраны. Мышечно-сухожильные соединения находятся выше проксимального края запястного канала. Длинный сгибатель первого пальца является наиболее радиальной структурой в этой группы из 9 сухожилий. Мышца берет свое начало от проксимального отдела лучевой кости и межкостной мембраны, переходя в сухожилие, которое при выходе из карпального канала располагается между поверхностной и глубокой головками мышцы короткого сгибателя первого пальца. В конечном итоге сухожилие прикрепляется к дистальной фаланге большого пальца. Поверхностная мышца сгибателей пальцев происходят от медиального надмыщелка плечевой кости, венечного отростка локтевой кости и проксимального диафиза лучевой кости, делится на четыре независимых мышечных брюшка в средней трети предплечья продолжаясь в сухожилия. Сухожилия прикрепляются к средним фалангам четырех пальцев: указательного, среднего, безымянного мизинца. В пределах запястного канала сухожилия поверхностных сгибателей пальцев к среднему и безымянному пальцам являются центральными и передними по отношению к сухожилиям указательного пальца и мизинца. Сухожилия глубоких сгибателей пальцев продолжаются от отдноименных мышц, которые в свою очередь берут начало от проксимальных двух третей локтевой кости и межкостной мембраны. Латеральная половина мышцы образует глубокий сгибатель пальцев к указательному пальцу, а медиальная половина мышцы образует глубокий сгибатель к среднему, безымянному пальцам и мизинцу. Все четыре сухожилия разделяются и проходят в сухожильных каналах до места прикрепления на дистальные фаланги пальцев. Эти четыре сухожилия проходят через запястный канал глубже всех ранее перечисленных структур. Червеобразные мышцы соединены с сухожилиями глубоких сгибателей пальцев чуть дистальнее запястного канала.
Сухожилия окружены мезодермальной тканью (оболочкой), который обеспечивает питание сухожилий, а также смазку. Оболочка состоит из сплошного слоя мезодермы, образующего инвагинированные петли вокруг отдельных сухожилий. Источником кровоснабжения сухожильной брыжейки является передняя межкостная артерия. Чуть выше этого слоя мезодермальной ткани находится фиброзный слой передней капсулы лучезапястного сустава. Эта капсула состоит в основном из связок, которые проходят, проходя через переднюю поверхность лучезапястного сустава, запястного и запястно-пястного суставов. Передняя капсула лучезапястного сустава непрерывно связана с надкостницей запястных костей и поперечной запястной связкой.
Перевод оригинальной статьи с адаптацией — Anatomy of the Carpal Tunnel
P. Yugueros, R.A. Berger
Список авторов
1. Gray H, Clemente CD (1985) Anatomy of the human body. 13th ed, Lea & Febiger, Philadelphia. pp 531, 542, 551
2. Spinner M (1984) Kaplan’s functional and surgical anatomy of the hand. 3rd ed JB Lippincott, Philadelphia, pp 261 –263
3. Hoppenfeld S, deBoer P (1984) Surgical exposures in orthopaedics: the anatomic approach. JB Lippincott, Philadelphia, pp 162 –165
4. Cobb TK, Dalley BK, Posterato RH (1993) Anatomy of the flexor retinaculum. J Hand Surg. 18:91 –99
5. Steinberg DR, Szabo RM (1996) Anatomy of the median nerve at the wrist – Open carpal tunnel release – Classic. Hand Clinics 12:259 –269
6. Bezerra AJ, Carvalho VC, Nucci A (1986) An anatomical study of the palmar cutaneous branch of the median nerve. Surg Radiol Anat 8:183 –188
7. Taleisnik J (1973) The palmar cutaneous branch of the median nerve and the approach to the carpal tunnel. An anatomical study. J Bone Joint Surg 55A:1212 –1217
8. Poisel S (1974) Ursprung und verlauf des r. muscularis des nervus digitalis palmaris communis I (N. medianus). Chir Praxis 18:471 –474
9. Mackinnon S, Dellon AL (1988) Anatomic investigations of nerves at the wrist: I. Orientation of the motor fascicle of the median nerve in the carpal tunnel. Ann Plast Surg 21:32 –35
| История синдрома карпального канала | К списку статей | Декомпрессия запястного канала с ограниченной визуализацией |

