Сбои в работе миокарда, приводящие к сердечной недостаточности, встречаются в любом возрасте. Нарушения сопровождаются разной клинической картиной, могут протекать бессимптомно многие годы, беспокоить острыми болями, легким дискомфортом за грудиной. Нередко патологические изменения в структурах одного из главных органов организма приводят к непоправимым последствиям. Именно поэтому важно своевременно обратиться за врачебной поддержкой, оценить состояние, узнать диагноз, предпринять терапевтические меры.
По сути, единого заболевания «порок сердца» не существует. Это общее название для целой группы патологий, характер которых связан со стойкими врожденными, приобретенными нарушениями.
Порок сердца – это
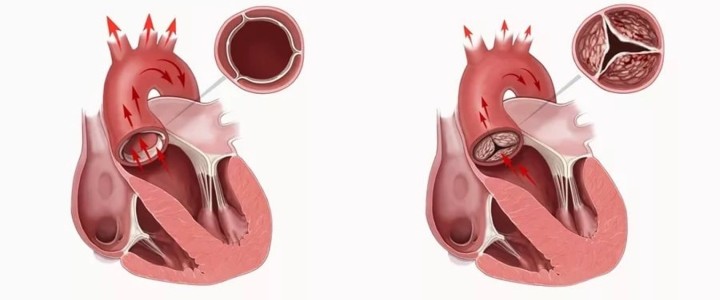 Дефекты стенок, перегородок, всего клапанного аппарата, негативным образом отражающиеся на гемодинамике, четко характеризуют, обобщают все кардиопороки. Патологии протекают в хронической форме, имеют медленное течение, исключаются благодаря хирургии.
Дефекты стенок, перегородок, всего клапанного аппарата, негативным образом отражающиеся на гемодинамике, четко характеризуют, обобщают все кардиопороки. Патологии протекают в хронической форме, имеют медленное течение, исключаются благодаря хирургии.
Проблема проявляется ошибками в кровообращении, при которых заметна гипоксия отдельных органов, тканей. Кардиопатии встречаются в педиатрии и у взрослых пациентов обоих полов, отличаются прогнозом, клиникой и причинами возникновения.
Миокард имеет две половины:
- Первая запускает и контролирует малый кровяной круг. Здесь кровь из вен наполняется кислородными частицами.
- Вторая занимается большим кругом, питанием всего тела.
Центральная перегородка – барьер, благодаря чему кровь из вен и артерий не смешивается. У сердечной мышцы 2 желудочка, пара предсердий, уникальная клапанная система. Сообща все эти элементы отвечают за упорядоченное кровяное движение в едином направлении. Всего один дефект, и аппарат дает сбой. Образуются неприятные симптомы, кислородное голодание тканей, ставится диагноз «порок сердца».
Причины возникновения
Чтобы определить факт, повлиявший на образование повреждений, важно не забыть о том, что кардиопатология бывает врожденной (ВПС) и приобретенной (ППС).
Причинами ВПС нередко принято считать:
- Пагубные привычки родителей, матери в частности. Это злоупотребление алкогольными напитками, употребление наркотических средств, табакокурение, увлеченность лекарствами.
- Хронические болезни матери (нарушения свертываемости, диабет, системные заболевания соединительных тканей).
- Мутации генов, хромосом.
- Инфекции при вынашивании, когда плод поражает цитомегаловирус, Варицелла-Зостер (ветрянка), РНК-вирус (краснуха).
- Ионизирующее излучение.
- Неблагоприятную экологическую обстановку. Отравление химическими препаратами, тератогенными медикаментами.
Врожденный порок сердца не всегда диагностируется в детском возрасте. По статистике ВПС обнаруживается у одного младенца из 125-ти.
Причинами ППС нередко принято считать:
- Осложнения ревматического заболевания. Болезнь способна затрагивать клапаны, иные внутренние структуры.
- Инфекционные поражения, приводящие к эндокардиту.
- Атеросклероз сосудов, когда патологический процесс переходит на клапаны.
- Осложнения гипертензии, ишемии, кардиомиопатии, других патологий сердечно-сосудистой системы.
Определить фактор, запустивший патологический процесс, способен только врач. Бессмысленно искать кардиопроблему без консультации, диагностических манипуляций. Причина порока сердца будет ясна только после сбора анамнеза, оценки состояния, анализа результатов исследований.
Классификация
Различают комбинированные, сложные и простые структурные сердечные нарушения. По уровню кислородного голодания – белые (бледные) и синие. В соответствии с классификационными сведениями ассоциации нью-йоркских кардиохирургов существует 4 класса сложности:
- Первый. Серьезных анатомических изменений миокарда нет, хирургическое вмешательство не рекомендовано.
- Второй. Патология не запущенная, процессы обратимы. Благодаря хирургии возможно 100% восстановление. Системы и органы (кроме сердечной мышцы) на фоне порока не повреждены.
- Третий. Прослеживаются кардиодефекты необратимого характера. Патологические изменения в теле, вызванные деформациями, обратимы.
- Четвертый. Самый опасный класс, нередко приводящий к летальному исходу. Все нарушения необратимы.
Нужна ли при пороке сердца операция? Какие препараты принимать и что запрещено делать? Ответы на все эти вопросы может дать только лечащий врач. Бессмысленно искать ответ в интернете. Чтобы справиться с проблемой, найти исключительно безошибочное решение, запишитесь на прием к квалифицированному кардиологу.
Как определить порок сердца?
По собственным ощущениям, ознакомившись с тематической литературой, точно установить, что есть поражение миокарда невозможно. Постановка диагноза осуществляется компетентным медиком. Только специалист, имеющий опыт, знания, использующий инновационные диагностические методики, способен озвучить название болезни, если таковая имеется.
Симптоматика, внешние признаки
Клиническая картина неоднозначна для пациентов разных возрастных категорий. Для малышей, которые появились на свет относительно недавно, характерны такие признаки:
- синюшность в зоне носогубного треугольника;
- низкая физическая активность, заторможенность движений;
- маленькая масса тела, не соответствующая возрасту.
У взрослых симптоматика специфична. Может беспокоить:
- отечность нижних конечностей, других тканей (особенно в вечернее время);
- стенокардические приступы, случающиеся достаточно часто;
- тяжелое дыхание в положении лежа;
- нарушения сна, отдышка, боли между лопатками;
- быстрая утомляемость, головокружения, обморочные состояния;
- дискомфорт под ребрами с правой стороны (проблемы с печенью, желчным пузырем).
У порока сердца симптомы могут быть особенными, отражающими конкретную патологию:
- когда на лице бледные кожные покровы, а румянец выражен ярко, предполагают митральный стеноз;
- при ложном атлетизме, когда мышечные ткани нижней части тела не достаточно физически развиты, возможно, сужение аорты;
- выпячивание грудины характерно для кардиопатологии перегородки.
Просто так прочесть список признаков и установить тип болезни миокарда не выйдет. Многие из вышеупомянутых моментов подходят и для описания иных заболеваний, сбоев в организме. Поэтому нецелесообразно пытаться самостоятельно делать прогнозы.
Диагностика в клинике
 Существует базовый набор манипуляций, рекомендуемых при подозрении на простой, сложный, комбинированный порок сердца:
Существует базовый набор манипуляций, рекомендуемых при подозрении на простой, сложный, комбинированный порок сердца:
- на первой стадии общения собирается анамнез, уточняются жалобы, учитывается возраст, пол обратившегося, наличие хронических проблем;
- осуществляется визуальный осмотр, пальпация, выслушивание ритмов;
- рентген грудины, электрокардиограмма, УЗИ.
Поставить диагноз на основании опроса, результатов тестов, ультразвукового исследования вправе только доктор. Никакая расшифровка анализов в сети не даст 100% результат по точности. Обращайтесь к медикам в успешный медицинский центр, чтобы не ставить эксперименты с собственным здоровьем.
Врожденные пороки сердца
ВПС образуется из-за аномального развития, неправильного роста миокарда в период созревания плода (примерно на 3-8 неделе беременности). Причины разнообразны, начиная от внешних негативных факторов, заканчивая наследственной предрасположенностью. Иногда ВПС развивается в первые 60 дней жизни ребенка, когда при перестройке кровообращения происходят ошибочные изменения. Система сосудов малыша не способна на самостоятельное функционирование.
Современная медицина насчитывает порядка 35-ти разновидностей, среди которых:
- Дефект межпредсердной перегородки (ДМПП).
- Дефект межжелудочковой перегородки (ДМЖП).
- Открытый артериальный проток (ОАП).
- Коарктация аорты (КА) и другие.
Когда диагностируется врожденный порок сердца, лечение стараются проводить с учетом возрастных особенностей пациента.
Приобретенные патологии сердца
ППС образуются в процессе жизнедеятельности человека. Обычно это нарушения клапанного аппарата. К распространенным дефектам принято относить сужение, неполное закрывание аортального, митрального, трехстворчатого, а также клапана легочной артерии. Более 75% всех случаев – аортальные поражения.
Развиться кардиопатия способна вследствие разных обстоятельств:
- систематической перегрузки сердечных камер;
- осложнения ревматизма, отдельных инфекционных поражений, к примеру, эндокардита;
- механических травм;
- изменения атеросклеротического типа и т. д.
Важно своевременно обнаружить проблему. Приобретенные пороки сердца на начальных стадиях развития, нарушения 1, 2 класса легко лечатся. Главное – найти хорошего специалиста-кардиолога.
В чем отличие ВПС от ППС
Приобретенные на одном из жизненных этапов и врожденные кардиопатии имеют существенные отличия. И разница касается не только природы образования дефектов. Тут важно обращать внимание на нюансы, признаки патологии, механику нарушений. Лучше всего оценить разницу между двумя вариантами, рассмотрев таблицу.
| Разновидность | Наименование | Клиника (картина) | Сбой движения крови, то есть гемодинамики |
| Без посинения покровов (ВПС) | Повреждения перегородок между желудочками, предсердиями. | Шум систолического типа в левой части грудной клетки, выпячивание передней стенки. | Кровь сбрасывается слева на право. Рефлекторный артериальный спазм приводит к повышению показателей легочного давления. Левый желудочек перегружается. |
| ОАП, когда проток не закрыт. | В левой части груди прослушивается шум систоло-диастолического вида. | По малому кругу кровоток усиливается. Левосторонние части перегружаются. Сброс происходит из аорты в легочную артерию. | |
| Стеноз (порок сердца). Сужение просвета легочной артерии. | Над клапаном ЛА есть грубоватый систолический шум. | Правый желудочек получает высокую нагрузку, легочный кровоток объединяется. | |
| Сужение просвета – коарктация. | Высокое давление, шумы по левому грудному краю. | Левый желудочек получает высокую нагрузку, недостаточный просвет мешает нормальному току крови. | |
| С посинением (ВПС) | ТМС – сосудистая транспозиция. | Гипоксия, выраженная достаточно ярко. | Питание органов нарушено. |
| Один желудочек. | Шумы систолитического характера вверху, гипоксия. | Кровь венозная и артериальная смешиваются, усиливается скорость ее движения. | |
| Фалло | Это тетрада | Кровь сбрасывается справа налево | |
| ППС, связанные с митральным клапаном | Недостаточность. | Систолический шум на верхушке. | Обратное кровяное течение в предсердие с левой стороны. |
| Стеноз. | Диастолический шум на верхушке. | Предсердие с левой стороны перегружено, расширено, гипертрофировано. | |
| ПАК (аортальный порок сердца) | Недостаточность клапана. | Сонные артерии заметно пульсируют. АД повышено (пульсовое). | Левый желудочек растянут из-за обратного кровяного сброса. |
| Сужение АК. | Обморочные состояния, болезненность, схожая со стенокардией. | Выброс крови в аорту нарушен. | |
| ПКЛА | Недостаточность клапана ЛА. | На клапане тон II ослаблен. | Кровь при движении снова забрасывается в желудочек справа. |
| Сужение ЛА. | Желудочек с правой стороны заметно пульсирует. | Выброс в легочную артерию затруднен. | |
| Травмы трехстворчатого клапана | Недостаточность. | Есть систолический шум. | Заброс крови в правое предсердие. |
| Стеноз. | Тон I усилен. | Правое предсердие перегружается, расширяется. Прослеживается гипертрофия. |
Лечение пороков сердца
Полностью избавиться от сложных кардиопороков при помощи аптечных товаров нельзя. На данный момент препарата, устраняющего дефекты, не существует. Легкие формы патологии, в том числе врожденные, устраняются за счет операций. Исключением из правил принято считать артериальный порок сердца, лечение которого проводят фармакологическим способом в первые сутки после рождения. Терапия предполагает использование противовоспалительных средств.
Когда виден цианоз, вмешательство в отделении хирургии проводят оперативно. Мероприятие могут отсрочить только в том случае, если явных симптомов нет, больной не предъявляет жалоб, а кардиозаболевание обнаружилось случайно в ходе инструментальной диагностики. В ходе процедуры вводится анестезия. Убирают дефект на открытом органе с подключением кровеносной системы к искусственной аппаратуре. Нарушение подлежит неполному сшиванию, иногда закрытию специальной заплаткой, выполненной из перикарда.
Современные центры кардиологии не только в России предлагают особенные процедуры малоинвазивного характера. Вмешательство осуществляется под контролем ультразвукового сканирования, рентгена. Миниатюрный катетер вводится в полость бедренной вены и проводится до правого предсердия. Сюда вводят окклюдер, который должен стать закрывающим элементом. Изготавливают его из проволоки никель-титанового образца. Решить, какая терапия нужна в том или ином случае при ВПС может лишь врач-кардиолог, проводивший диагностику пороков сердца, собиравший анамнез пациента.
С ППС дела обстоят слегка по-другому. Здесь нужно определять и контролировать точность сведений о причинах развития нарушения. В терапевтические протоколы нередко включают:
- диуретики и ингибиторы АПФ;
- антагонисты альдостерона и бета-адреноблокаторы;
- антиаритмические средства для стабилизации пульсации.
Антибиотики уместны при наличии инфекционного агента, например, когда есть ревматизм и порок сердца является следствием. Рекомендован пенициллиновый ряд, подавляющий стрептококки.
Тяжелые разновидности ПС корректируются за счет операций. Актуально протезирование и реконструкции органа. Второй вариант – это вальвулотомия, пластика, комиссуротомия. Клапанные протезы бывают искусственными и биологическими. Разница есть. Когда монтируется механический элемент, антикоагулянты выписывают не на время, а на всю жизнь. Пациенты с биологическим вариантом замены должны принимать терапию препаратами, тормозящими процесс кровяной свертываемости, на протяжении 70-100 дней (в восстановительном периоде). Разновидность подходящего клапанного устройства подбирается индивидуально. Примечательно, что механические модели более долговечны, нежели биологические.
Последствия патологии
Все зависит от формы и грамотно сформированных врачебных назначений. Если своевременно обнаружить опасность, обратиться к медицинскому профессионалу, пройти тщательное обследование, определить патологию, можно существенно улучшить качество жизни. Легкие разновидности поражений обычно не приводят к летальному исходу. Приминая лекарства, можно чувствовать себя вполне здоровым, осторожно, но заниматься активностями разного рода.
Получить точную информацию по конкретному случаю удобно у лечащего кардиолога-специалиста. Доктор проанализирует имеющиеся особенности и выдаст прогноз, поведает о возможных последствиях.
Профилактика
Здоровый образ жизни – это основной вариант профилактики ревматических пороков сердца и других типов кардиодефектов. Благодаря правильному питанию, равномерному распределению физических нагрузок, отсутствию стрессов можно укрепить иммунитет, повысить регенеративные возможности организма, особенно в случае травматических повреждений. Доктора-кардиологи советуют:
- Питаться только здоровой едой, не забывать о витаминах, важных микроэлементах, добавлять в рацион больше свежих фруктов овощей, рыбу нежирных сортов и зелень (укроп, кинза, петрушка, лук, лист салата).
- Следить за давлением, постоянно использовать тонометр, при ухудшении состояния принимать препараты, назначенные доктором-кардиологом.
- Избегать депрессивных расстройств, стрессовых ситуаций. Важно создавать вокруг себя уют и комфорт с точки зрения психологии, не нервничать по мелочам, больше времени уделять хобби, общаться с приятными людьми, друзьями.
- Следить за состоянием здоровья, самочувствием, контролировать активность органов и систем организма, следить за поведением щитовидной железы, печени, симптоматикой, характерной для этих органов.
Предупреждение развития основных пороков сердца, которые считаются врожденными, зависит от будущих родителей. В период планирования, во время зачатия, в первом триместре беременности важно, чтобы будущая мама:
- Отказалась от вредных привычек, табакокурения, употребления алкогольных напитков, наркотических препаратов.
- Обследовалась на инфекции, а точнее на герпес и цитомегаловирус.
- Не делала прививки в период вынашивания плода, а позаботилась о профилактике краснухи, ветряной оспы, кори, полиомиелита и паротита заранее.
Категорически запрещено принимать медикаменты, которые могут навредить плоду. Если вы используете таблетки, капли, сиропы, спреи, уточните, можно ли продолжать это делать при планировании ребёнка, наступлении беременности.
Часто задаваемые вопросы
Существует огромное количество вопросов, которые чаще всего задают пользователи в интернете. Следует рассмотреть ответы подробно, чтобы в одном месте собрать полезную информацию и опубликовать разъяснения для людей, интересующихся дефектами миокарда.
Сколько живут с пороком сердца?
Все зависит от болезни, ее течения, возраста пациента. Можно жить и до 100 лет. Дело в том, что легкие формы дефектов не нарушают кровоток. Патологические изменения сосудов и других органов не происходят. Следовательно, при первом классе нарушений можно жить счастливо и долго без особых признаков наличия кардиопроблемы.
Тяжелые стадии кардиопороков способны приводить к смерти. Сказать точно, сколько суждено жить тому или иному человеку, проблематично. Слишком много факторов оказывают свое непосредственное влияние на формирование этих сведений. Лучше спросить, сколько живут с пороком сердца, люди с похожим диагнозом у своего врача.
Можно ли с пороком сердца заниматься спортом?
Не запрещено заниматься спортивными тренировками, практиковать комплексы упражнений, если физическая активность не нарушает работу миокарда. Без фанатизма допустимо делать зарядку, увлекаться йогой, другими несложными практиками. Каждый случай кардиозаболевания индивидуален, следовательно, нужны советы доктора. Медик оценит состояние, учтет нюансы, скажет, что можно делать и нельзя.
Обычно лица с пороком клапана сердца ведут размеренный образ жизни, занимаются конным спортом, то есть верховой ездой, плаванием, аквааэробикой, фигурным катанием. Занятия не должны быть ориентированы на профессионалов. Об участии в соревнованиях речи не идет.
Летать на самолете?
Не со всеми кардиоболезнями допустимо решаться на перелеты. К примеру, после инфаркта доступ к самолетам закрыт на 6 месяцев. С пороками дела обстоят не так категорично. Пациентам с легкими формами разрешается пользоваться воздушным транспортом. Но при этом важно своевременно принимать назначенные кардиологом лекарства, контролировать собственное состояние, оценивать ощущения и при ухудшении сразу предпринимать меры.
Перед тем как лететь, получите консультацию лечащего медика-кардиолога. Специалист оценит ситуацию и расскажет, как лучше поступить, стоит ли выбирать авиаперевозки, есть ли риски, опасности для здоровья.
Водить машину?
Управлять транспортными средствами с митральным пороком сердца и другими разновидностями патологии можно, если больной не жалуется на ярко выраженную симптоматику, не теряет сознание во время вождения. Профессиональные шоферы, управляющие такси, грузовыми, общественными, специальными машинами должны периодически проходить всестороннее и тщательное обследование. В некоторых ситуация комиссия способна запрещать управлять транспортом, если есть риск возникновения аварийной ситуации на дороге.
Пить алкоголь или энергетики?
Врачи советуют отказаться от спиртосодержащих напитков и энергетических средств не только лицам, страдающих от сердечных патологий врожденного и приобретенного типа. Алкоголь, вещества из состава энергетиков попадают в кровоток, повышают кровяное давление, частоту сокращений, как минимум, до 130 ударов за минуту. Прослеживается нарушение обменных процессов, питание органов. Поэтому даже маленькие дозы противопоказаны мужчинам, женщинам и детям с болезнями сердечно-сосудистой системы, сопровождающимися недостаточностью.
Обратите внимание, что по большому счету причины приобретенных пороков сердца роли не играют, то есть пить вышеупомянутые продукты хроническим сердечникам нельзя ни при каких обстоятельствах.
Ходить в баню или сауну?
Баня, сауны ассоциируются с оздоровлением организма, но далеко не всем полезны столь жаркие мероприятия. При повышенных температурах окружающей среды сосуды расширяются, кровоток ускоряется, повышается пульс, давление. Это полезно для здорового человека, а вот для сердечника может обернуться настоящей бедой. Ходить в баню и сауну при кардиопороках 2, 3 и 4 класса не рекомендуется. Жаркий воздух перегружает сердечную мышцу, что может привести к сбоям в питании органа.
Парилки допустимы для пациентов с первым классом поражения. Важно заранее подготовить тело к смене температуры, то есть принять теплый душ. Не стоит затягивать посещение. Ограничьтесь 5-10 минутами.
Берут ли в армию с пороком сердца?
Решение комиссии военного комиссариата зависит от многочисленных факторов. Учитывается факт наличия/отсутствия недостаточности, степень кровяного оттока, самочувствие, история болезни. Иногда сердечные проблемы не считаются противопоказаниями для службы на территории частей, где нет большой физической нагрузки. Получить освобождение могут отдельные категории лиц с осложнениями порока сердца, патологией, которая относится к третьему и четвертому классу. Не берут в армию парней с врожденными дефектами клапанов миокарда и межпредсердной перегородки. Обычно их оставляют в запасе, то есть они легко могут быть мобилизованы в случае войны.
| К списку статей | Инфекционный эндокардит |

